La Rougeole est une maladie virale qui refait parler d'elle. On la croyait en voie de disparition depuis la généralisation de la vaccination. Mais voilà que des épidémies localisée refont surface en Europe et en France en particulier. Pourquoi cet échec partiel et pourra-t-on vraiment voir disparaitre ce virus un jour ou l'autre ?
Petit rappel historique
La rougeole est une maladie infectieuse qui est connue depuis des siècles. Les premiers écrits connus qui la décrivent au 10ème siècle sont l'oeuvre d’un médecin et philosophe Persan, Rhazès, qui la qualifie de maladie plus redoutée que la variole. Elle aurait été introduite ensuite en Europe lors de l’invasion sarrasine. Les conquistadors l’apportèrent avec eux à leur tour, comme la variole, le typhus, chez les Amérindiens au début du 17èmesiècle. Sa description précise est due à la même période au médecin anglais Sydenham qui l’a dissocié de la scarlatine. Elle a été dénommée « première maladie » de la famille de toutes les autres maladies éruptives (rubéole, scarlatine, roséole...).Le virus de la rougeole a été isolé à Boston en 1954. Les premiers vaccins contre la rougeole ont été réalisés aux USA peu après la découverte du virus. Ce sont des vaccins vivants atténués par passages successifs sur leurs milieux de culture.
Comment se manifeste ce virus chez l'homme?
Le virus de la rougeole est un virus à ARN qui appartient à la famille des paramyxovirus. Il n’est pathogène que pour l’homme. Les différentes souches de virus sont, pour l’instant, stables et sensibles aux mêmes anticorps quel que soit la souche. Il n’y a pas de porteurs sains du virus. Le seul « réservoir » de virus est donc le sujet malade.
La contagiosité est très forte, se faisant lors d’un contact direct avec un malade, par voie aérienne (gouttelettes de salive, secrétions nasales…), plus rarement par contact avec une surface contaminée où le virus survit quelques heures. Celui-ci est sensible à la chaleur et aux détergents. Une personne malade peut contaminer entre 10 et 20 personnes non immunisées. Les cas groupés sont desurvenue plus importante en hiver et au printemps.La période d’incubation entre le contact avec le sujet malade et l’apparition de la maladie est de 10 à 12 jours. La première phase dite « pré-éruptive » ressemble à une forte rhino-pharyngite très fébrile (rhume, toux, conjonctivite, fatigue…) et dure 2 à 4 jours. L’éruption apparait ensuite, 14 jours en moyenne après le contage. Elle a une évolution descendante, débutant souvent derrière les oreilles et au visage, et dure 5 à 6 jours. La contagiosité commence la veille de l’apparition des premiers signes et dure jusqu’à 5 jours après le début de l’éruption. Des formes atténuées peuvent être observées chez des patients avec une immunité incomplète : patients ayant reçu des immunoglobulines à visée prophylactique après un contage rougeoleux, nourrissons avec une persistance partielle des anticorps maternels, sujets vaccinés.
La rougeole de l’adulte non antérieurement immunisé est caractérisée par une éruption intense, la présence plus fréquente de signes gastro-intestinaux, musculo-articulaires et d’atteinte hépatique. Le risque de complication est plus élevé.Chez l’immunodéprimé (surtout chez les patients porteurs d’un déficit de l’immunité cellulaire), la rougeole a une expression clinique sévère et prolongée. L'éruption peut être absente. Sur un tel terrain, les complications entrainent souvent un décès.
En cas de doute diagnostique, une recherche d’ADN du virus par PCR peut être réalisée (sang, salive, urines) ou recherche d’IgM (anticorps les plus précoces) dans la salive ou le sang. Une déclaration à l’ARS est obligatoire depuis 2005
Quand ca se complique :
Le virus de la rougeole entraine une diminution des défenses immunitaires durant 4 à 7 semaines du fait de la destruction de certains globules blancs. L’immunodépression est plus prolongée chez le nourrisson ou chez l’adulte et plus grave dans les populations souffrant de malnutrition. Chez les femmes enceintes, elle peut également entraîner des fausses-couches ou des accouchements prématurés.
Les principales complications de la rougeole [1]sont des otites (3-5%) et des infections pulmonaires (1-7%), surtout chez le jeune enfant et des encéphalites aiguës (0,2-0,3%) plutôt chez l’adulte. Une étude Suisse a montré que le risque de complications passait de 6,6 % chez les enfants âgés de 1 à 4 ans à 24,3 % chez les adultes [2]. Enfin, une forme exceptionnelle (1/100.000) d’encéphalite chronique (PESS ou panencéphalite sclérosante subaigüe) et d’évolution toujours mortelle, peut survenir environ 7 ans après l’épisode de rougeole.
Les causes principales de décès sont donc la pneumonie chez l’enfant et l’encéphalite chez l’adulte. Outre une pathologie déprimant l'immunité, les facteurs qui majorent le risque de décès sont la malnutrition, en particulier quand il existe une carence en vitamine A, et la promiscuité, ainsi que l’âge (enfants de moins de 1 an ou de plus de 10 ans)[3].
Dans les pays en voie de développement, la létalité de la rougeole est assez élevée, variant entre 30 et 60/1000 du fait de dénutrition pré-existante. Elle est bien plus faible dans les pays industrialisés, 1 à 2 cas pour 1 000 aux USA. En Angleterre et au Pays de Galles, des données sur les cas notifiés entre 1971 et 1988 ont montré des létalités de 0,43/1000 chez les nourrissons de moins de 1 an, de 0,10/1000 chez les enfants de 5-9 ans et de plus de 0,85/1000 chez les sujets âgés de 20 ans et plus [4].
Comment évolue la rougeole dans le temps ?
Au début du siècle dernier, la rougeole était encore une maladie grave puisqu’en 1906, elle était responsable en France de 3754 décès. Au fil des ans, cette létalité s’est amenuisée et ceci probablement grâce à l’amélioration des conditions de vie (nutrition,amélioration de l'habitat et des conditions d'hygiène, accès à l'eau potable, progrès médicaux…). On ne notait plus que 217 décès en 1950 et 25 en 1970. En 1983, donc juste au moment du lancement de la recommandation vaccinale, on ne comptait plus que 20 décès annuels, alors que la population avait augmenté de 33%[5]. En Grande Bretagne, juste avant que la vaccination des enfants ne soit mise en place, la létalité était comparable, située entre 0,1 à 0,2/1000 à la fin des années cinquante[6].
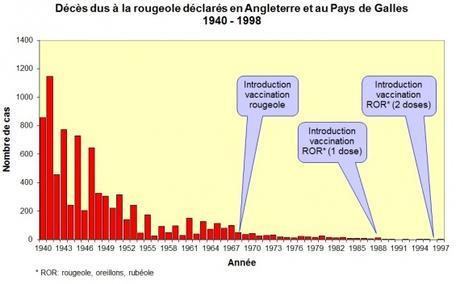
La rougeole était devenue historiquement une maladie de l’enfance, fréquente car très contagieuse certes, mais qui à l’époque s’était transformée en une infection obligatoire, considérée comme bénigne, provoquant, dans une population en bonne santé, sans carences alimentaires, une létalité environ 100 fois inférieure à celle de la tuberculose, et ce malgré un nombre important de cas, de 400.000 à 500.000 par an [7].
Les autorités sanitaires françaises décidèrent cependant en 1983 de recommander la vaccination de tous les enfants par le vaccin anti-rougeoleux, suivant en cela l’exemple de la politique vaccinale déjà mise en place aux Etats-Unis. Cette décision avait en fait anticipé la décision de l’OMS en 1996 de mettre en route une vaccination généralisée de tous les pays avec le désir d’éradiquer définitivement ce virus dont l’homme est le seul porteur. Les incitations officielles répétées ont abouti à une augmentation lentement progressive du nombre d'enfants vaccinés et une diminution contemporaine du nombre annuel de rougeoles recensées sur le territoire.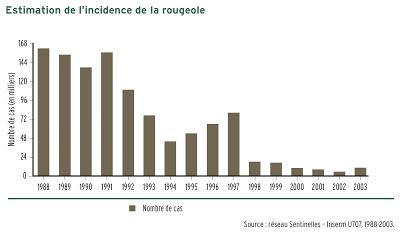
Incidence de la rougeole 1988-2003 (Réseau Sentinelles)
La surveillance de l’évolution de la rougeole en France a été confiée à partir de 1985 à un "Réseau Sentinelles" d’environ 300 médecins généralistes répartis sur tout le territoire. Ils avaient à notifier chaque semaine, les cas de rougeole sur des critères essentiellement cliniques. Ainsi, seuls les cas vus en médecine générale étaient rapportés. Une extrapolation mathématique donnait ensuite une fourchette estimative du nombre de cas survenant chaque année. L’incidence nationale estimée à partir de ces données a chuté de plus de 300.000 cas par an en 1986 à 10.500 cas en 2003 correspondant à un taux d’incidence de 16 cas pour 100.000/habitants [8].Ceci s’est accompagné cependant d’un recul progressif de l’âge de survenue de la maladie, avec une plus grande proportion de sujets âgés de plus de 10 ans, le risque de contamination devenant de plus en plus rare avec la majoration progressive du nombre de jeunes enfants vaccinés. La proportion de rougeoles chez l'adulte a donc tendance à se majorer, ce qui pose problème comme on le reverra.
Les complications neurologiques recensées en France par les laboratoires de virologie du "réseau Rénaroug" ont également diminué parallèlement. Le nombre d’encéphalites aiguës est passé de 20 à 30 cas au début des années 80 à moins de 5 cas en 1995-96. Le nombre de PESS notifiées a également décru, passant de 25 cas en 1980 à 3 en 1996.
Le trop faible nombre de cas de rougeoles recensées par le Réseau Sentinelles au fil des ans a fait abandonner cette surveillance qui était devenue obsolète. Cette surveillance a donc fait l’objet d’une déclaration obligatoire à partir de 2006 sous l’égide de l’INVS.
Un période de calme, de "lune de miel" occasionnée par le nombre croissant de nourrissons vaccinés (90% avaient reçu une première dose de vaccin ROR à 2 ans en 2007) est donc survenue à cette période, avec par exemple 40 cas déclarés cette mêm année (sachant qu'une sous-notification reste probable malgré le caractère obligatoire des déclarations).
Mais l'incendie du virus rougeoleux n'était pas totalement éteint. L'année suivante, le nombre de cas augmente brutalement avec 604 cas déclarés. Entre 2008 et 2012, une "flambée épidémique" survient à partir du sud-est de la France avec un pic d'un peu plus de 15.000 cas recensés l'année 2011. Depuis 2013, le nombre de cas connus reste stable aux alentours de 300 cas annuels. Lors de cette épidémie, ce sont surtout les nourrissons de moins d'un an (qui n'ont pas eu le temps dêtre vaccinés) qui sont touchés puis les adultes non vaccinés ou ayant reçu une vaccination devenue inefficace.
Cette résurgence épisodique de cas groupés de rougeole n'est pas une exclusivité de la France puisque le virus ne connait pas de frontières. Depuis 5 à 6 ans, plusieurs autres pays européens (Roumanie surtout et Italie, mais aussi Allemagne, Autriche, Pologne, Belgique et Grande-Bretagne) voient survenir par intermittence des petits foyers épidémiques. Les autorités santaires accusent le taux insuffisant de ce qui est appelé la "couverture" vaccinale, prétendant qu'un pourcentage d'au moins 95% de la population devrait être vacciné pour assurer une immunité de groupe et éviter ces vagues succcessives de noyaux d'infections. Pourtant, selon l'OCDE, parmi ces pays touchés, la plupart dépassait cette ligne rouge (97% pour l'Allemagne, 96% pour Pologne, Autriche, Belgique, 95% en Grande-Bretagne) contre un taux un peu plus bas, 91% en 2015, pour la France. La Finlande, grâce à une couverture vaccinale de 97-98 % pour 2 doses depuis plus de 20 ans, a atteint l’objectif d’élimination de la rougeole. Le relatif isolement de ce pays où la température extérieure invite peu la population à prendre des bains de foule et où le tourisme et l'immigration ne sont pas forcément intenses peuvent faire penser que le "cooconing" protège de contacts à risques de rougeole et peut expliquer cette situation à part, mais pour combien de temps ?
Ces poussées épidémiques entrainent des propos alarmistes qui se répètent à chaque fois que des cas de rougeole resurgissent. Le nombre de décès est mis en avant dans les médias et exploité par la Ministre de la Santé comme argument majeur justifiant la mise en place d'une obligation vaccinale. «Aujourd'hui, en France, la rougeole réapparaît. Il n'est pas tolérable que des enfants en meurent: dix sont décédés depuis 2008 » (le Parisien du 15 juin 2017). En fait le chiffre exact de décès enregistrés par le CépiDc-INSERM pour la rougeole depuis 2008 est de 16, avec une proportion plus importante d'adultes (12/16). Un seul enfant de moins de 15 ans est décédé et non pas 10. L'INVS déclare par ailleurs que parmi ces 10 décès qu'elle recense elle-même, 7 personnes présentaient une état d'immunodépression antérieur.
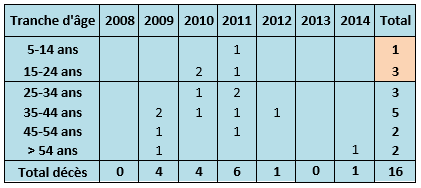
Ces chiffres de létalité paraissant bien sûr élevés pour une maladie considérée comme bénigne. Ceci peut être le résultat d'un nombre de cas réel sous-estimé malgré l'obligation de déclaration. Et on ne peut surement pas attribuer à la rougeole d'être en France la première cause de mortalité infantile d'origine infectieuse. De plus, comme il a déjà été dit, les complications de la rougeole sont plus fréquentes et graves chez l'adulte et les personnes atteintes d'une immunodépression. En effet, il n’y a aucune raison que la rougeole soit plus grave aujourd’hui qu’elle ne l’était il y a cinquante ans.
Quid de la vaccination ?
En France, la souche vaccinale Schwartz a d’abord été utilisée dans un vaccin isolé contre la rougeole (Rouvax Sanofi-Pasteur). Les deux autres vaccins actuellement disponibles sont des vaccins trivalents (rougeole-oreillons-rubéole) contenant soit la souche Edmonston Enders ( MMRVaxpro du laboratoire MSD Vaccins), soit la souche Schwartz (Priorix du laboratoire GSK). Ce vaccin est très sensible à la chaleur et la chaine du froid doit être respectée.
Le vaccin contre la rougeole (Rouvax) a été mis sur le marché en France en 1966 et reste encore commercialisé. Il a commencé à être recommandé, seul en 1983, puis sous forme associée à la rubéole, puis associé aux vaccins contre oreillons et rubéole. Une deuxième injection vaccinale a été instituée à partir de 1997 motivée par la stagnation du nombre de cas répertoriés de rougeole.
La vaccination est inefficace durant au moins les 9 premiers mois de vie du fait de la persistance des anticorps maternels transmis. Cependant les anticorps maternels induits par la vaccination persistent moins longtemps chez le nouveau-né (titres plus faibles chez la mère) que ceux acquis après la maladie rougeole. Les taux de séroconversion après une dose sont autour de 75 % pour les enfants vaccinés à 6 mois, 90 % pour les enfants vaccinés à 9 mois, 95 % pour les enfants vaccinés à 12 mois et 98 % pour les enfants vaccinés à 15 mois [1]. L’instauration d’une seconde dose n’a pas l’effet d’un rappel vaccinal puisque les virus atténués vaccinaux sont immédiatement détruits par les anticorps apparus après la première dose vaccinale. Cette seconde injection n’a pour objectif théorique que de « rattraper » les non-répondeurs (5 à 10%) à la première dose et d’approcher au mieux le taux de couverture vaccinal (95%) qui est estimé comme minima à la disparition de circulation du virus sauvage. Ceci parait être efficace chez 80 à 94% d’entre eu [9]. Cependant le taux d’anticorps atteint après une seconde vaccination est environ dix fois inférieur à celui obtenu après une première dose et, plus les deux injections sont rapprochées, plus la concentration en anticorps diminue rapidement et risque donc de s’évanouir [10].
Le vaccin ROR est un vaccin assez bien toléré [11]. Il occasionne assez souvent un épisode fébrile de quelques jours survenant environ une semaine après l'injection, cet épisode fébrile s'accompagne parfois d'une éruption évoquant une rougeole à minima. Un convulsion hyperpyrétique peut parfois accompagner une fièvre très élevée. L'apparition de cet épisode fébrile authentifie l'efficacité immunologique de la vaccination antérieure et devrait, à mon avis, autoriser à se passer de la deuxième injection de "rattrapage" éventuel qui est conseillée sytématiquement (et sera inutile pour 90 à 95% des enfants ayant répondu à la première injection).
Ce vaccin peut également parfoisoccasionner, dans les 6 semaines qui suivent, une baisse des plaquettes sanguines qui reste transitoire.
L'effet secondaire qui a occasionné une polémique importante est le lien possible du ROR avec l'apparition secondaire de symptomes d'autisme. Ceci a démarré lors de la parution en 1998 par le britannique Andrew Wakefield d'une étude publiée dans la revue "The Lancet"[12]. Il émettait l'hypothèse de l'apparition de troubles autistiques associés à des troubles digestifs chez certains enfants (12) ayant reçu une vaccination triple ROR quelques semaines aupraravant. Il s'appuyait sur la présence de l'ARN du virus rougeoleux retrouvé dans la paroi intestinale de quelques-uns d'entre eux, s'accompagnt de signes de "colite". Des enquêtes ultérieures révélèrent que cette recherche avait été entachée de manquements méthodologiques et déontologiques, via des conflits d'intêret notables. La découverte de ces manipulations aboutit à la radiation de son auteur par l'équivalent britannique du Conseil de l'Ordre et la rétractation à postériori par le Lancet de son article. Tous les travaux épidémiologiques ultérieurs, réalisés dans plusieurs pays, n'ont retrouvé aucun lien entre une vaccination ROR et une plus grande fréquence de troubles autistiques [13-14-15-16-17].
Peut-on croire à une éradication possible de la rougeole ?
La durée de l’immunisation contre la rougeole serait, selon un modèle mathématique, de 25 ans en moyenne [18]. On peut cependant supposer que dans la plupart des cas, l’exposition au virus sauvage produit certainement un effet de rappel et prolonge la durée des anticorps spécifiques. Une baisse de la durée de protection induite par la vaccination est donc à craindre, en l’absence de rappels naturels par baisse de l’effet d’exposition des personnes ainsi «revaccinées" au virus sauvage qui se raréfie. En raison de la plus faible circulation virale, le « Réseau Sentinelles » a observé une augmentation de l’âge moyen de survenue de la maladie, la proportion de cas de plus de 10 ans étant passée de 13 % en 1985 à 62 % en 2002 [19]. En 2010, la proportion de cas chez les personnes de plus de 20 ans était de 38%.Le niveau de couverture vaccinale théorique à atteindre pour interrompre la transmission du virus de la rougeole et produire une immunité de groupe a été estimé à environ 96 % avec deux doses. Cette estimation a été réalisée à partir de données collectées en Angleterre et au Pays de Galles, avant l’introduction des vaccinations de masse, en faisant l’hypothèse que la proportion de sujets susceptibles ne variait pas dans le temps et que le vaccin était efficace à 100 %[20]-[21].
Comme on peut le voir ci-dessous, le taux d'enfants vaccinés en France augmente progressivement au fil des ans (sans qu'il soit pour cela nécessaire de rendre cette vaccination obligatoire)
Année 2010 2011 2012 2013 2014 20151ère dose 89,5 89,4 90,5 90,3 90,6 90,5
2ème dose 60,9 67,3 72 74,5 76,8 78,8Pourcentage d'enfants vaccinés à 24 mois
Année scolaire 2002/2003 2005/2006 2012/20131ère dose 93,2 93,3 96,4 2ème dose 28,1 44,3 83,2 Pourcentage d'enfants vaccinés à 5/6 ans (G.S.Maternelle)
En fait, il est logique de penser que ces ces à-coups mini-épidémiques vont continuer en Europe, comme un peu partout, jusqu’à ce que ces pays atteignent un niveau d’immunisation nécessaire (post-vaccinal et/ou post-rougeoleux) pour protéger leur population et éviter ces cas de contagions regroupées. Cependant du fait de la fréquence accrue des voyages internationaux, du tourisme, de l'immigration, la circulation du virus d'un pays à l'autre poursuivra sa route. Une contamination épisodique et périodique ressurgira ainsi dès que le vivier des personnes non immunisés remontera (personnes non vaccinées car un taux de vaccinés à 100% est illusoire, nourrissons de moins d'un an qui ne sont nettement moins protégés par les anticorps maternels post-vaccinaux, adultes anciens vaccinés dont l'immunité s'est effilochée au fil du temps). Cette nouvelle vague de rougeole s'atténuera ou s'éteindra provisoirement ensuite dès que le pool de personnes "protégées" (vaccinés ou anciens rougeoleux) s'étoffera suffisamment. L'éradication de la rougeole, rêvée par l'OMS, n'est donc pas pour demain, même si la fameuse "couverture vaccinale" se déploie à des taux considérés comme suffisants par les tenants de "l'immunité grégaire" ou de groupe qui serait içi l'arme absolue.
Dominique LE HOUEZEC
[1] Parent du Châtelet I., Lévy-Bruhl D. INVS Surveillance de la rougeole en France. Bilan et évolution en vue de l’élimination de la maladie. 2004 [2] Richard JL, Boubaker K, Doutaz M, Schubiger G. Déclaration obligatoire de la rougeole enSuisse : forte augmentation du nombre de cas au printemps 2003. Bulletin des médecins suisses2003; 84, 1445-50. [3]Aaby P. Malnutrition and overcrowding/intensive exposure in severe measles infection: review of community studies. Rev Infect Dis 1988; 10(2):478-91.[4]Ramsay M, Gay N, Miller E, Rush M, White J, Morgan-Canpner P et al. The epidemiology ofmeasles in England and Wales: rationale for the 1994 national vaccination campaign. CommunDis Rep CDR Rev 1994; 4(12):141-6.[5] Annuaire statistique de France/ INSEE gallica.bnf.fr/ark:/12148/cb34349577d/date;
[6]Miller DL. Frequency of complications of Measles, 1963. Brit. Med. J. 164;2: 75-78
[7] Guide des vaccinations 1994. Rougeole, morbidité et couverture vaccinale à 24 mois, page 66[8] Réseau Sentinelles INSERM U-144 – 1998/2003 dans INSERM. Surveillance de la rougeole en France. Bilan et évolution en vue de l’élimination de la maladie. 2004 page 20[9] Poland GA, Jacobson RM, Thampy AM, Colbourne SA, Wollan PC, Lipsky JJ et al. Measles reimmunization in children seronegative after initial immunization. JAMA 1997; 277(14):1156-8[10] Dai B, Chen ZH, Liu QC, Wu T, Guo CY, Wang XZ et al. Duration of immunity following immunization with live measles vaccine: 15 years of observation in Zhejiang Province, China. Bull World Health Organ 1991; 69(4):415-23
[11] Demicheli V1, Rivetti A, Debalini MG, Di Pietrantonj C. Vaccines for measles, mumps and rubella in children. Cochrane Database Syst Rev. 2012 Feb 15;(2)
[12] Wakefield AJ, Murch SH, Anthony A, et al. (1998)."Ileal-lymphoid-nodular hyperplasia, non-specific colitis, and pervasive developmental disorder in children". Lancet 351 (9103): 637–41. [13] Black C, Kaye JA, Jick H . "Relation of childhood gastrointestinal disorders to autism: nested case-control study using data from the UK General Practice Research Database".BMJ 204] [14] Honda H, Shimizu Y, Rutter M. "No effect of MMR withdrawal on the incidence of autism: a total population study." J Child Psychol Psychiatry 2005. 46 (6): 572–9.
[15] Fombonne E. Pervasive developmental disorders in Montreal, Quebec, Canada: prevalence and links with immunizations. Pediatrics. 2006 Jul;118(1):e139-5
[16] Taylor LE, Swerdfeger AL. et al. Vaccines are not associated with autism: an evidence-based meta-analysis of case-control and cohort studies. Vaccine. 2014 Jun 17;32(29):3623-9.
[17] Jain A, Marshall J, Buikema A, Bancroft T, Kelly JP, Newschaffer CJ Autism occurrence by MMR vaccine status among US children with older siblings with and without autism. JAMA. 2015 Apr 21;313(15):1534-40.
[18] Mossong J et al. Modeling the impact of subclinical measles transmission in vaccinated populations with waning immunity. Am. J. Epidemiol. 1999 ;150,11 :1238-49
[19] Réseau Sentinelles INSERM U-144 – 1998/2003 dans INSERM. Surveillance de la rougeole en France. Bilan et évolution en vue de l’élimination de la maladie. 2004 page 21[20]Anderson RM, May RM. Directly transmitted infections diseases: control by vaccination. Science 1982; 215(4536):1053-60[21]Cutts FT, Henao-Restrepo A, Olive JM. Measles elimination: progress and challenges. Vaccine 1999; 17:Suppl. 3:S47-52.
